红河州:四年磨一剑,改革成效显——推进DRG支付方式改革多方共赢
2017年,云南红河州在西南地区率先开展DRG支付方式改革,现已完成4个医保年度的基金结算支付,改革以按病组付费为核心,综合运用总额预算、疾病分组等多种手段,发挥各种支付方式的组合优势,实现了参保群众、医疗机构、医保基金多方共赢的良好局面。
改革的历程艰辛但值得
(一)改革面临的三个困境。
一是基金收支矛盾显现。2017年,全州基本医疗保险基金收入44.65亿元,支出38.59亿元,城乡居民基本医疗保险基金结余可支付6.48个月,城乡居民基本医疗保险基金收支矛盾显现。
二是医疗费用逐年增高。因医疗机构主要采取“据实结算”的按项目付费模式,再加上医保对其缺乏有效的调控和监管手段,导致医疗机构住院医疗费用逐年增高,2017年医疗费用增长率达12%,基金运行风险逐年增加。
三是群众看病贵问题难以破解。部分医院为追求利益最大化,过度检查、过度诊疗,存在“小病大治”等现象,个人自付比例达16.7%,次均费用达9240.35元,加重了群众负担,使群众在医保方面的幸福感和获得感不强。
(二)改革走过的三个历程。
第一个历程(12家):2017年9月红河州正式启动基本医疗保险“DRG支付方式改革”试点,在12家州直医疗机构正式运行城镇职工“DRG支付方式改革”,其中:三级医疗机构6家;二级医疗机构5家;一级医疗机构1家。
第二个历程(50家):2021年基本医疗保险“DRG支付方式改革”试点医疗机构增加至50家,其中:三级医疗机构9家;二级医疗机构22家;一级医疗机构19家。
第三个历程(130家):2022年基本医疗保险“DRG支付方式改革”试点医疗机构增加至137家,其中:三级医疗机构9家;二级医疗机构43家;一级医疗机构85家。试点医疗机构中包含47家民营医疗机构,涵盖了所有级别的综合性医疗机构和专科医疗机构。

改革举措精准并有力
(一)设计一套方案,实现管理全闭环。
改革以来,红河州先后出台了DRG分组付费方案、评价考核办法、实施细则、分级管理办法、定额方案,对DRG支付方式改革的目标任务、工作原理、基金分配总额预算管理、病组及病例点数测算、基金结算等内容进行明确;制定了具体的考核方案和考核模式,通过合理的激励和约束相结合,实现费用控制和质量保障的双向平衡。及时成立了DRG支付方式改革工作领导小组,负责DRG支付方式改革全流程,通过人员和顶层设计的双保障,实现了管理全闭环。
(二)确定一套标准,实现全州一盘棋。
一是确定分组标准:2019年10月前本地疾病分组675个,2019年10月成功对接国家CHS-DRG分组器,再结合本地实际分组到821个病组。
二是确定支付标准:引入“浮动费率”建立医保基金总额预算机制,将病组、床日、项目等各种医疗服务支付标准,按相对比价关系的形式体现,年终按预算总额对应价值拨付清算。探索中医价值付费实现路径,从2022年1月1日起将“腰椎间盘突出症”等10个病种试行按疗效价值付费。
三是确定评价标准:从组织管理和制度建设、病案质量、医疗服务能力、医疗行为、医疗质量、资源效率、费用控制、基金控制和患者满意度等方面确定了评价标准,并定期公示评价结果,医疗机构可对评价结果提出申诉。
(三)实施三个精准,实现付费更科学。
一是实现精准付费。建立“结余留用、超支自负”机制,有效促进医疗机构相互监督,遏制浪费资源势头,营造良性竞争和制约氛围,实现DRG月度精准付费;对分组效能进行评估,821个病组中CV值小于0.7的占76.61%(629个病组),整体RIV值达到72.34%,符合国内、国外分组效能指标要求。
二是实现精准监管。实行“线上+线下”全方位监管,线上主要运用医保智能审核系统实现大数据全方位、全流程、全环节智能监控;线下采用实地审核方式对医疗机构全覆盖,重点核查高套病组、低标入院、分解住院、转移费用、推诿患者等违法违规行为,实现了事前、事中、事后全流程监管。
三是实现精准培训。始终坚持“请进来”“走出去”的理念,采取“专家引领、培训跟进、人才专班”等形式,每年定期邀请州内外专家对DRG相关知识开展精准培训,培养专业化人才队伍。今年 8月,邀请清华大学教授杨燕绥、中国政法大学副教授廖藏宜等专家到红河州就医疗保障政策体系发展趋势、DRG支付方式改革政策机制的完善及监管重点等知识进行全面解读。
改革成效利民且共赢
(一)负担减轻群众“惠”——实现“三个收获”。
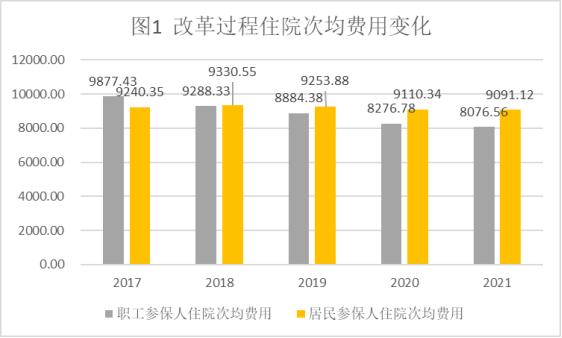
一是次均费用下降:2021年试点医疗机构城镇职工次均住院费用为8076.56元,较改革初降低了1800.87元;试点医疗机构城乡居民次均住院费用为9091.12元,较改革初降低了149.23元。
二是自付费用下降:个人自付费用增长率从改革初期的16.7%,下降到2021年的13.9%,群众负担明显减轻。
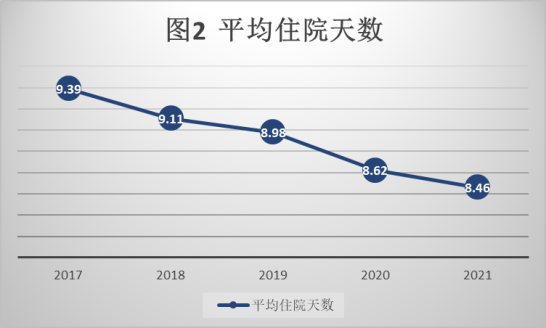
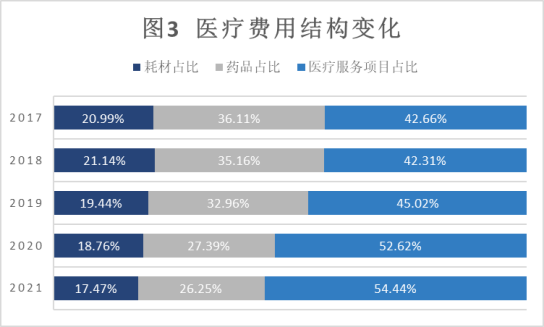
三是诊疗服务规范:通过支付方式改革规范了医疗服务行为,促进医疗机构合理诊疗,住院时长从改革初的9.39天,下降到2021年的8.46天;医疗费用结构比例发生转变,改革初药品、耗材费用占比接近医疗总费用的60%,2021年逐步实现药品、耗材费用占比40%,医疗服务费用占比60%的目标,促进医疗机构医疗水平发展,进一步增强患者就医获得感。
(二)科学评价医院“喜”——实现“三个提升”。
一是医疗机构质控管理绩效得到提升。通过开展DRG支付方式改革,全州各试点医疗机构目前已逐步实现医疗费用结构合理。2021年,50家医疗机构同原付费制度相比共实现增节收益约2000余万元,其中建水县人民医院、解放军九二六医院均实现病组节支收益。
二是医疗机构精细化治理能力得到提升。通过科学评价医疗机构及医生的工作质量和工作效率,激发其积极性,促使医疗机构精细化管理能力的提升。从2021年费用统计看,50家城镇职工定点医疗机构,13家医院人均医疗费用呈上升趋势,增幅控制在4.32%以内,处于合理上升状态;28家医院人均医疗费用呈下降趋势,下降8.22%左右。11家城乡居民定点医疗机构,4家医院人均医疗费用呈上升趋势,增幅控制在2.90%以内,处于合理上升状态;7家医院人均医疗费用呈下降趋势,下降4.08%左右。
三是医疗机构医疗服务能力得到提升。通过DRG付费,对各家医疗机构CMI值进行标准化计算,横向比较了各医疗机构收治病例的技术难度;同时可及时掌握各医疗机构覆盖DRG的病组数量,准确判断各医疗机构的服务广度。其中三级医疗机构在改革进程中CMI值均有所提高,各级医疗机构覆盖DRG病组数量均有所增加。
(三)合理付费基金“安”——实现“三个可控”。
一是预算可控:根据住院人数增长情况、GDP发展水平、物价指数、上年度基金收支结余情况,合理确定年度住院基金支出增长率,2022年红河州医保年度医保基金增长率确定130家城镇职工住院医保基金支出总额8.05亿元,增长比例为5.4%;70家医疗机构城乡居民住院医保基金支出总额16.34亿元,增长比例为3.3%。
二是流程可控:医保中心对高、低倍率病例进行审核,对医疗机构申请按项目付费的特殊病例进行“特病单议”,如:危急症抢救患者、转科和转诊、新技术新项目、超出按项目付费比例的高倍率病例、住院天数过长、住院费用过高等特殊情况。2021年实现对7586例高、低倍率病例进行追踪审核,确保医保基金的合理拨付;对3251份病例进行“特病单议”,对合理超支部分医疗费用进行了追加支付。
三是支出可控:2021年城镇职工运行DRG预算63,107万元,实际清算63,107万元;城乡居民运行DRG预算45,075万元,实际清算45,075万元。截止目前城镇职工累计可支付月数16.13个月;城乡居民累计可支付月数10.25个月,基金支出安全可控。
改革的步伐永不停歇。为进一步深化医保付费方式改革,探讨按疗效价值付费,促进中医药事业的发展,鼓励医疗机构在确保医疗服务质量前提下提供和使用适宜的中医药服务,探索符合中医药服务特点的DRG付费方式,红河州还将对“康复性病例”、“长期住院病例”、“日间手术”等特殊病例进行付费方式改革探索,逐步完善“以DRG为主体,多种付费方式并存”的多元化付费模式。
作者:云南红河州医疗保障局党组书记、局长 钱桂芹
来源:中国医疗保障
编辑:符媚茹 吴晗潇
 滇公网安备:
滇公网安备:


